【第7話】只今、妊娠9週4日(妊娠3ヶ月目)
妊婦が35歳を超える高齢の場合、ダウン症など生まれながらの病気にかかりやすい、と日本産婦人科医会は伝えている。僕の妻は37歳。新型出生前診断(NIPT)を受けることにした。
検査に新型と付いているのは、2013年に日本で始まったばかりの新しい検査方法だからだ。
この検査は、受ける前に医師(遺伝カウンセラー)からしっかりとした説明を受ける必要がある。中絶可能な妊娠21週6日までに胎児が先天性疾患を持っていることを知ることで、命の選択をすることになるからだ。ちなみに妊娠22週以降の中絶は法律で禁止されており、刑法第2編第29章の「堕胎の罪」にあたる。
さて、この記事では、僕たちが勉強会で学んだことをお伝えする。
スポンサーリンク
昭和大学病院、遺伝カウンセラーによる事前説明会

今回、僕たちは夫婦で参加をした。
昭和大学病院の1Fにある医療連携室で受付を行い、受講前に料金の支払いを済ませた。今回の医療費は2,000円だ。妊婦ひとりでの参加でも、夫や彼氏などの赤ちゃんの父親である男性パートナーが同伴でも、この料金は同じとのことだ。
説明会の会場は、病院内にある会議室。長テーブルやホワイトボードなどが用意されており、50人くらいは座れそうな中規模の部屋だった。
会場には、昭和大学病院で分娩予約をしている方、別の病院での出産を予定している方の両方がいる。そして、初産の方、二人目以上の経産婦など、出産歴も様々。7〜8人の女性がいて、そのうち男性と一緒に来ていたのは、僕を含めて3組だった。
説明を行なってくれるのは遺伝カウンセラーという肩書きを持つ女性医師。全体の流れとしては、およそ45分間の新型出生前診断(NIPT)についての説明ののち、参加者からの質疑応答が行われ、最後に検査予約の受付が実施される。
説明会は、カメラ撮影や録音は禁止とのことだったがメモはOKとのことで、僕は持っていたノートパソコンでできるだけ聞き漏らさぬようメモを取った。僕以外の参加者は手帳やノートだったが……(笑)
それでは、以下が聞いてきた話のまとめ。少々専門的な話になるが、出産前に受ける胎児の検査全般についてや、新型出生前診断(NIPT)について詳しく知りたい方は、ぜひじっくり読んでいただきたい。
*メモと記憶を頼りに書いたので、間違っている部分がある可能性があります。また、参加したのは2016年。当時の情報なので、時代とともに内容が変わっている部分もあるかと思います。ご了承ください。
出生前検査とは? 外観を見る検診と、遺伝子を調べる検診がある
出生前検査とは、その名のとおり生まれる前の検査。お腹にいる赤ちゃんの状態を確認することで、妊娠や分娩に役立てることができる。この出生前検査は、僕たちが今回受けようとしている新型出生前診断(NIPT)だけに限らない。妊婦のお腹にゼリーを塗ってヌルヌルと検査をする、お馴染みのエコーを使った超音波検査をはじめ、他にも数多くの検査方法がある。
そして、その出生前検査は、大きく以下のふたつに分類することができる。
- 超音波検診 – 形態学的な状態をみる(外観)
- オプション検診 – 内的な要因をみる(遺伝)
まず超音波検査は、妊婦のお腹にエコーをあてながら実際に赤ちゃんを目で見て確認する。医師は胎児の大きさを測定したり外観をじっくりと観察したりして、順調に育っているか、先天性の疾患が無いかなどを調べるのだ。
産婦人科によっては超音波写真だけでなく、4Dと呼ばれる立体的な写真やエコー撮影時の動画がもらえる病院もあるが、これはママやパパにとっての記念品。思い出にはなるが、医師にとって重要なのは先の超音波検査の方だ。
そして、もうひとつの遺伝子を調べるオプション検診は、確定検査と非確定検査に分けられる。これについては、以下で詳しく説明する。
【オプション検診・確定検査】絨毛と羊水の2種類。流産のリスクはあるが、結果は確実
確定検査には、「絨毛検査」(読み方:じゅうもうけんさ)と「羊水検査」(読み方:ようすいけんさ)の2種類がある。どちらも細胞を採取・培養し、染色体を調べる検査だ。直接、赤ちゃんの細胞を取るのはむずかしいので、そのかわりに胎盤のなかにある組織「絨毛」や、赤ちゃんのまわりにあるお水「羊水」を摂取する。
それらを培養後、顕微鏡でみることで、染色体に異常がないかがわかる。
超音波検査で胎児の奇形がわかり「おそらく先天性疾患をもっているだろう」と推測するのではなく、染色体を直接確認するので、絨毛検査と羊水検査は確定検査となる。
検査可能時期は、絨毛検査は妊娠11〜14週、羊水検査は妊娠16週以降。検査自体は日帰りだが、結果がでるまでいずれも2〜3週間かかる。
ちなみに検査自体が失敗することもある。「子宮筋腫や胎盤の位置により上手く採取できない」「採取はできても、細胞の培養が上手くいかない」などが理由だ。
最後に重要なリスクについて。絨毛検査と羊水検査は、いずれもお腹から子宮に針を刺すので、出血や破水により流産の可能性がある。検査による流産の確率は、絨毛検査で100分の1、羊水検査は300〜500分の1。
【オプション検診・非確定検査】主にクアトロ検査。流産リスクないが、精度は少し低い
非確定検査は、主に採血(母体血)による検査なので、検査による流産リスクはない。ただし、直接赤ちゃんの染色体を見るわけでないので、精度はそれほど高くなく、非確定検査と呼ばれている。結果は、確率(○○%)で示される。
結果を出すにいたって、血液だけでなく妊婦の年齢や体重も加味される(不妊治療を受けた方は、採卵したときの年齢)。
最も広くおこなわれている非確定検査は、クアトロ検査。妊娠15〜18週目に行われ、ダウン症の感度は80%。
昭和大学病院では、これに加えてコンバインド検査という検査も行っている(受けられるのは昭和大学病院で分娩予定の方のみ)。クアトロ検査よりも早い妊娠11〜13週目に検査を受けられるのがメリットだ。採血と超音波で検査が行われ、ダウン症の感度は83%。
これらの非確定検査は、もし最初から確定検査を受けるつもりなら、受ける必要はない。
新型出生前診断(NIPT)は、流産リスクなし。陽性・陰性で結果通知
さて、新型出生前診断(NIPT)だが、これもクアトロ検査やコンバインド検査と同じように、母体の血液で検査をおこなう。採血だけなので、検査による流産リスクはなし。
検査時期は、妊娠10〜15週のあいだに行われ、ダウン症の感度は99.1%。結果が出るまでに8日間ほどかかり、検査結果は確率ではなく「陽性」「陰性」で返ってくる。
メリットは、以下の3点。
- 妊娠の週数が早いうちに受けることができる
- 流産のリクスがない
- 精度が高い
新型出生前診断(NIPT)は、母親の血液から赤ちゃんのDNAの断片を集める
さて、NIPT(新型出生前診断)は、なぜ精度が高いのか。それは、母親の血液中に含まれる赤ちゃん由来のDNAの断片も調べるからだそうだ。妊娠中、血液は胎盤を通って母親の身体中を巡るので、母親の腕からとった血液からも赤ちゃん由来のDNAの断片が採取できるのだとか。
だから、胎盤がある程度できてくる妊娠10週目から、検査ができるということだ(胎盤が完成するのは妊娠15週目頃)。
ちなみに赤ちゃんのDNAは、出産後数分〜十数分で母体の血液から無くなるとのこと。
僕はこのとき、「出産とは、赤ちゃん、胎盤、羊水を外に出すだけでなく、自分自身の血液にも流れる赤ちゃんのDNAも消えてしまう」と知り、とても神秘的だと感じた。
ところで新型出生前診断(NIPT)は、「陽性」「陰性」で検査結果がでるにもかかわらず、カテゴリー的には確定検査ではなく非確定検査分類される。これは勘違いしている方もいるのではないだろうか? 僕もこのことは知らなかった。
そういえば、前回2013年におなじ検査を受けた際、「NIPTの結果が陽性であった場合、確定するために羊水検査か絨毛検査を無償で受けられる」との説明を受けた。なぜ非確定検査に分類されるのかについて詳しい説明はなかったように思うが、母親の血液から胎児のDNAをすくい上げるため限りなく精度は100%に近いが、直接胎児の染色体を調べるわけではないため100%では無い、ということなのだろう。
NIPT(新型出生前診断)を受けるには、年齢などの条件がある
臨床検査であるためか、NIPT(新型出生前診断)は申し込めば誰でも受けられるわけではない。現在(2016年時点)、以下の条件のいずれかに該当する妊婦のみが検査を受けることができる。
- 出産時の年齢が35歳以上である方
- 過去に13、18、21トリソミーの胎児を妊娠・出産した経験がある方
- 妊娠中の検診で、上記疾患の可能性が高いと医師が判断した場合
ちなみに新型出生前診断(NIPT)は、昭和大学病院に限らず、日本ではどこでも臨床研究扱いの検査になる。そのため検査前に、「これは研究である」という同意が必要になる。
そももそ、先天性疾患って何?
さて、ここまで数々の出生前検査について説明をしたが、そもそも先天性の疾患とは何なのか、についてまとめる。
まず、「先天性疾患(読み方:せんてんせいしっかん)」の意味だが、これは「生まれながら持っている病気」となる。
新生児の3〜5%は、何らかの病気を持って生まれてくるという統計がある。日本では現在、毎年およそ100万人の赤ちゃんが誕生しているので、そのうち3万〜5万の赤ちゃんには先天性疾患があるということだ。
ただし当然ながら、後天的に(生まれたあと)病気を発症する場合もある。徐々に症状が出てくる発達障害や成人病など。そのため、病気というのは誰にでもかかりうるものなので、「病気も個性、多様性のひとつ」という見方もあるようだ。
染色体が原因となる先天性疾患は、全体の25%。
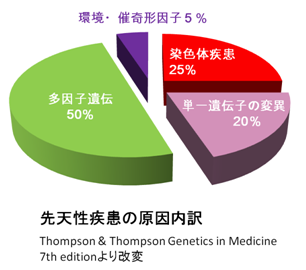
では、なぜ先天性疾患がおきるのか? その原因として、大きくふたつの要因がある。
- 内的な要因 – 染色体の変化、単一遺伝子の変化
- 環境(外的)要因 – 母体感染、薬剤、化学物質、放射能、酒、タバコなど
ただし、これに当てはまらない原因が複雑に絡み合った多因子という場合もある(いわゆる原因不明)。
新型出生前診断(NIPT)などの出生前検診は、先天性疾患(25%)の中の、さらに一部の染色体疾患を調べるための検査となる。出生前検診を受けたからといって、すべての疾患がわかるわけではないのだ。
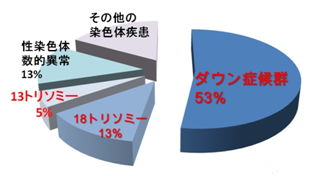
染色体疾患の内訳は、この円グラフのとおり。21トリソミー(ダウン症)が53%、18トリソミーが13%、13トリソミーが5%の割合となっている。
染色体疾患のトリソミーは、女性の年齢に関連。40歳は、20歳の17倍以上
染色体疾患は女性の年齢に関連していると言われており、高齢出産になるほどその割合は高くなる。以下は、21トリソミー(ダウン症)の年齢別割合。
- 【20歳】1441分の1(0.07%)
- 【30歳】959分の1(0.1%)
- 【35歳】338分の1(0.3%)
- 【40歳】84分の1(1.2%)
- 【45歳】30分の1(3.3%)
寿命に関しては、21トリソミー(ダウン症)であれば平均50〜60歳まで生きられる。しかし、18トリソミーと13トリソミーに関しては、1歳になるまでに亡くなる子が多いそうだ。
父と母から受け継いだ遺伝子
ここまで何度も出てきた「遺伝子」について説明する。
まず、ヒトの遺伝子はおよそ2万種類あり、その遺伝子の情報を「DNA(ディーエヌエー)」と呼んでいる。DNAを凝縮すると「染色体」になり、染色体は顕微鏡をつかって人間の目で見ることができる。
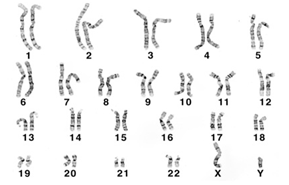
染色体は、このように2本づつ対になっており、22番まで番号が割り当てられいる。最後のXとYは、性別を決める部分で性別によって異なる。
1〜22までの各染色体が2本づつペアになっているのは、1本は父親、もう1本は母親から受け継いでいるからだそうだ。「親から子に遺伝する」とよく言われるが、本当に父親と母親から受け継いでいたのだ。僕はまた、生命の神秘を感じた。
ただ、この染色体が何らかの原因で2本ではなく3本になってしまうことがあり、その3本になった箇所(番号)により、21トリソミー、13トリソミーと呼ぶ。ちなみにトリソミーは、トリオ(3人組)から来た言葉だそうだ。
出生前検査の目的と、遺伝カウンセラーの役割
産婦人科では、35歳以上の高齢出産だからといって、病院が妊婦に出生前診断を勧めることは基本的に無い。なぜなら、考え方は人それぞれだから。
受けたことで安心したい。
早く知ることで、今後の準備をしたい。
自然に任せたい。
生まれてくるまでは何も知りたく無い……など。
今回説明してくださった方は、遺伝カウンセラーという肩書きを持った医師だ。人によって異なる考え方や価値観をふまえ、妊婦、夫婦、カップルと話し合いながら進めて行くという役割を担っているらしい。
説明はとても丁寧で、最後の質疑応答、そして検査申し込み時の対応はとても親切なものだった。
生まれてくる子に障害があるとわかったらどうする?
今回、検査前の勉強会を受講したことで、生まれながら持ってくる病気や、その検査方法について、理解を深めることができた。そして検査を受けるにあたり、「検査結果によってどうするか?」を、事前に夫婦で話し合っておくべき大切さもわかった。
現在、新型出生前診断(NIPT)は臨床研究段階だ。
2013年に日本で検査が受けられるようになってから3年が経ち、これまでに染色体異常が判明した(陽性であった)妊婦のうち96%が中絶した、とうニュースが先日報じられた。
検査に対して「命を選別するのか!」との批判もあるが、実際、障害を持った子供を育てるのは想像状に過酷だろう。病気の程度にもよるかと思うが、長期に渡る介護の覚悟が必要だ。
僕たちは、第一子妊娠の際も、今回の第二子妊娠の際も、どちらも新型出生前診断(NIPT)を受けている。その理由は、夫婦ともに高齢であるため介護し続けるのが困難であること。また、現在夫婦共働きでギリギリ生活を支えている状況で、経済的にも不安があるためだ。
病院の遺伝カウンセラーさんもおっしゃっていたとおり、妊娠初期、もしくは妊娠前から、先天性疾患について夫婦でしっかりと話し合っておくことが大切だと感じた。
今回の医療費「出生前検査教室」
医療費(診察費) 2,000円
保険適応外・自己負担10割
- 出生前検査教室(1家族)
